CHIRURGIE DIGESTIVE
& PARIÉTALE
Reflux Vésicule Hernies Appendicite Urgences
TRAITER LE REFLUX
Qu'est-ce que le reflux gastro-oesophagien ?
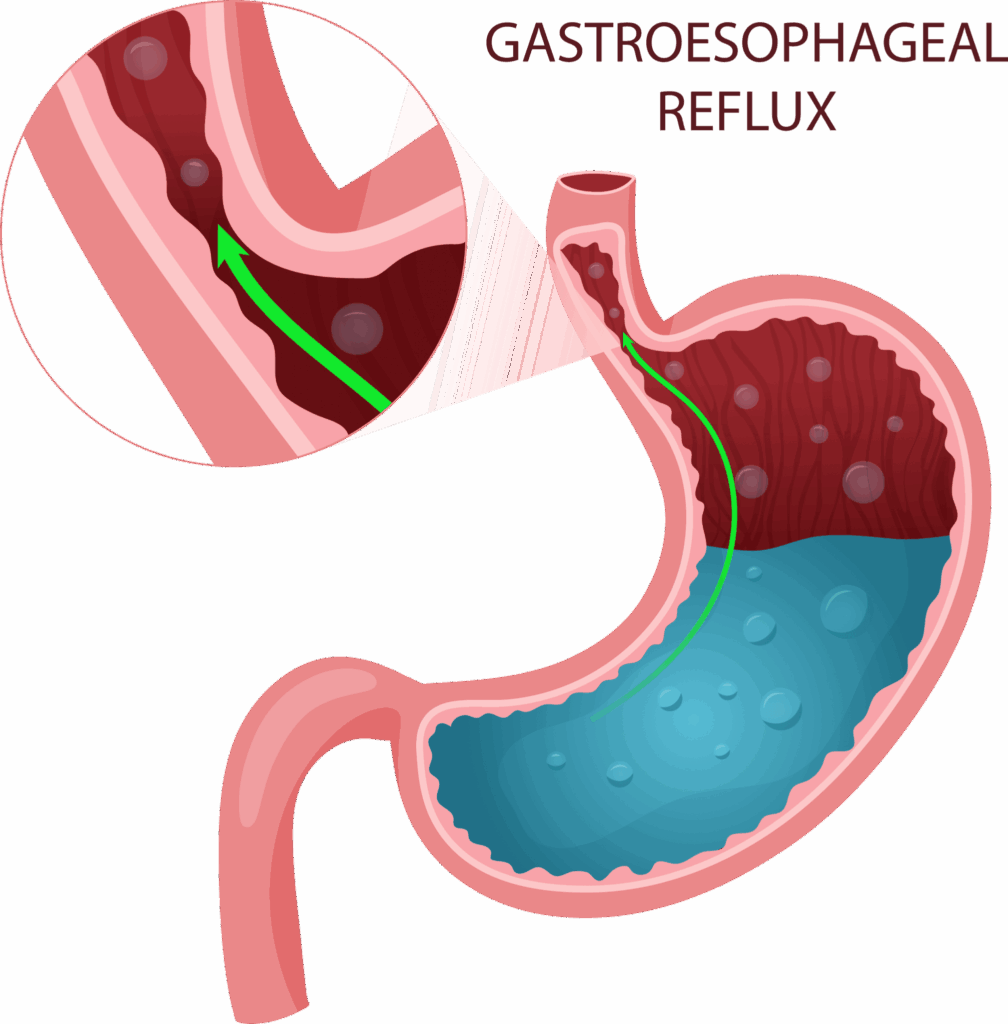
Le reflux, une histoire de « clapet ouvert »
Occasionnellement, en cas de vomissement par exemple, nous réalisons combien le contenu de notre estomac est irritant! C’est cette acidité, presque caustique, qui permet de liquéfier nos aliments pour leur digestion intestinale.
Naturellement, nous possédons une barrière contre le reflux, assurée par un muscle, appelé ‘sphincter’. Il permet d’éviter que l’acidité produite par l’estomac ne remonte vers notre bouche ou nos poumons.
Dans certains cas, le sphincter est défaillant. Il s’ouvre en-dehors des repas, on parle de « béance cardiale », ou plus communément de « clapet ouvert ».
La conséquence est une brûlure chronique de l’œsophage.
Cette situation est bien connue chez le nourrisson, car son sphincter est immature. Il présente des régurgitations la nuit.
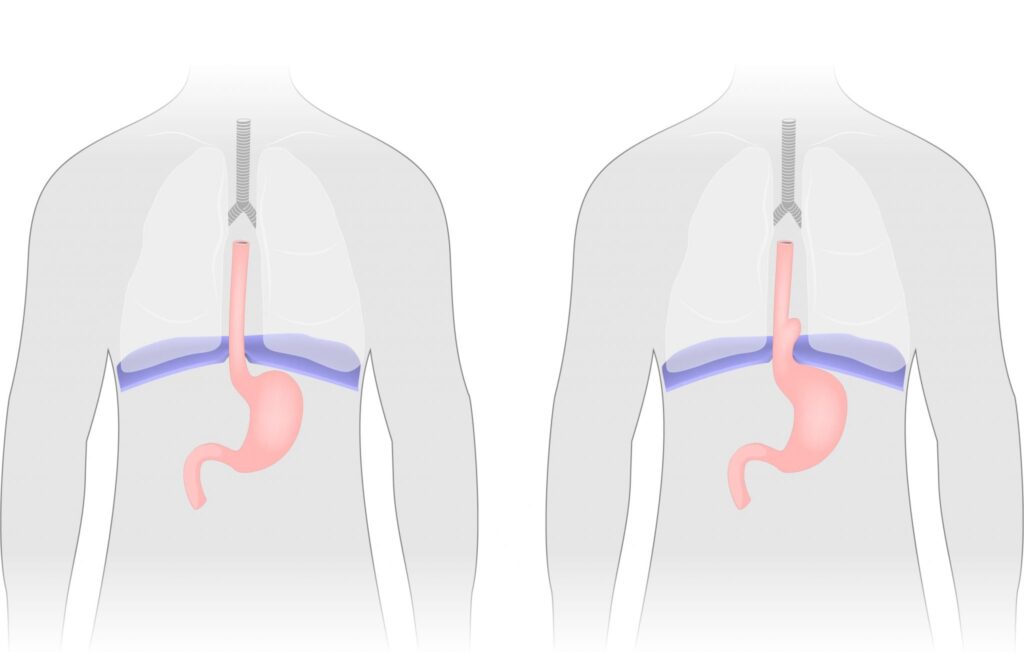
Et la hernie hiatale, c’est quoi?
Il s’agit d’une partie de l’estomac qui glisse au-dessus du diaphragme.
Le plus souvent une hernie hiatale est de petite taille et est asymptomatique.
Elle évolue naturellement vers un reflux acide et grandit progressivement en taille au cours des années, le reflux est alors permanent.
En cas de hernie volumineuse, une grande partie de l’estomac peut passer dans le thorax entraînant une gêne respiratoire, des difficultés pour avaler et dans de rares cas une torsion de l’estomac.
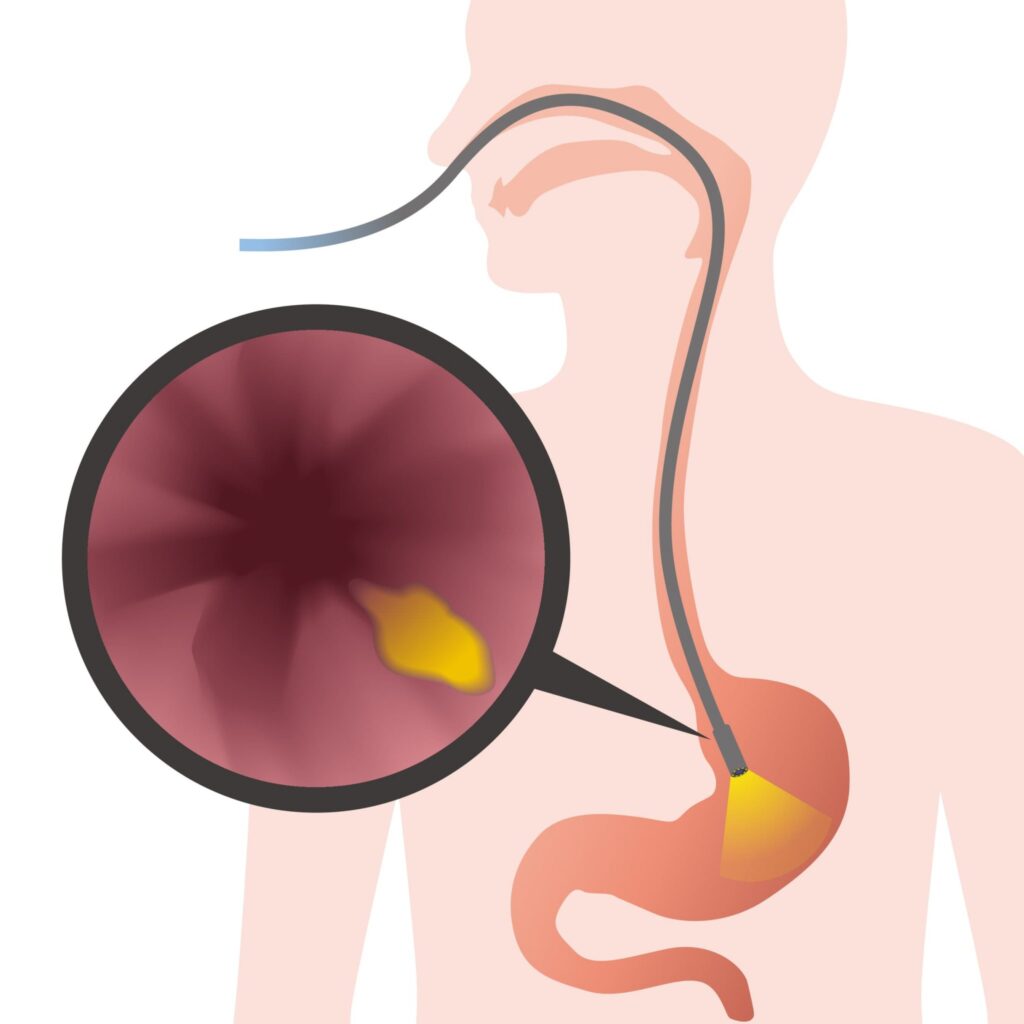
Comment détecte-t-on une oesophagite?
Les blessures acides de l’oesophage sont bien visibles à l’endoscopie (caméra).
L’examen est réalisé par un gastroentérologue, sous anesthésie locale de l’arrière gorge ou sous anesthésie générale (simple sédation).
Grâce à la caméra, les lésions liées à la brûlure acide de l’oesophage sont visibles sous forme d’ulcérations de la muqueuse (taches rouges).
On parle d’oesophagite peptique.
Il existe différents grades d’oesophagite selon le degré d’atteinte ulcéreuse, le grade A étant débutant, le grade B modéré et les grades C et D avancés.
Des biopsies sont toujours réalisées afin d’exclure toute dégénérescence cancéreuse liée à l’exposition acide.
De même, une bactérie est recherchée dans les prélèvements. Il s’agit de l’hélicobacter pylori. Elle sera traitée conjointement au reflux par un traitement antibiotique.
En cas d’hernie hiatale large à l’endoscopie, il faudra réaliser d’autres examens :
- une radiographie de transit oesophagien (radiographie avec un produit à avaler, non douloureux).
- une manométrie oesophagienne (mesure de pressions de l’oesophage à la recherche d’un trouble moteur).,
Quelles sont les causes ?
Le reflux, une histoire de « clapet ouvert »
Cependant, certaines circonstances peuvent induire du brûlant, parmi celles-ci :
- L'obésité
- La grossesse
- Les efforts abdominaux importants ( en cas de toux ou de constipation, de port de charges lourdes, certains sports,...)
- Certains médicaments comme les hormones (progestatifs), les médicaments utilisés dans les maladies cardiovasculaires ( dérivés nitrés, inhibiteurs calciques)
- La consommation régulière d'alcool, de café, de boissons gazeuses, d'épices,...
Quels sont les symptômes ?
La manifestation la plus fréquente est une sensation de brûlure dans le thorax, survenant généralement en position couchée (la nuit) ou penchée en avant (en laçant ses chaussure p.ex)
Parfois, les patients signalent des régurgitations acides ou alimentaires (sans nausées), une toux chronique, des signes ORL (laryngite, pharyngite, angine) voire même des douleurs thoraciques mimant de l’angine de poitrine.
Certains patients ne ressentent aucun reflux, notamment en cas d’obésité ou de diabète. Les lésions de l’oesophage sont découvertes par hasard, lors d’un contrôle d’endoscopie (caméra).
Rarement, le reflux se manifeste par un saignement (vomissements sanglants, selles noires ou anémie à la prise de sang) ou par des difficultés à s’alimenter.
Quand a-t-on recours à la chirurgie ?
Une chirurgie est proposée dans les situations suivantes:
Chez les nourrissons, le reflux disparaît généralement entre 6 et 12 mois, lorsque l’enfant grandit.
La majorité des adultes, eux, évoluent vers du reflux chronique. Les traitements médicamenteux offrent le plus souvent un soulagement complet, mais temporaire, des symptômes. Ils ne permettent pas de guérir la maladie.
- Chez les jeunes adultes : afin d'éviter les traitements médicamenteux à vie et leurs effets secondaires. NB/ Les antiacides (pantomed, nexiam, oméprazole,...) donnés au long court sont potentiellement délétères (lésions osseuses, infections digestives ou pulmonaires, mauvaise absorption du magnésium, du zinc, de la vitamine B12, ...). On peut parfois observer un effet rebound (acidité plus importante dès l'arrêt du traitement) ou une dépendance.
- En cas d'inefficacité du traitement médical (symptômes persistants ou récidivant immédiatement à l'arrêt du traitement) ou en cas d'effets secondaires des anti-acides (diarrhées, nausées, douleurs abdominales, maux de tête,...)
- En cas d'hernie hiatale, la chirurgie étant le seul moyen de corriger l'anomalie anatomique responsable du reflux.
- En cas de symptômes non digestifs (difficultés à respirer, douleurs thoraciques, occlusion, anémie…).
- En cas de lésion précancéreuse de l’oesophage (Barett).
Quel type de chirurgie ?
L’intervention anti-reflux la plus commune est appelée FUNDOPLICATURE SELON NISSEN.
Cette chirurgie est toujours réalisée par de 4 mini- incisions de 1 cm (laparoscopie).
Elle nécessite de gonfler le ventre avec un gaz, sous anesthésie générale.
La durée opératoire est de moins d’une heure.
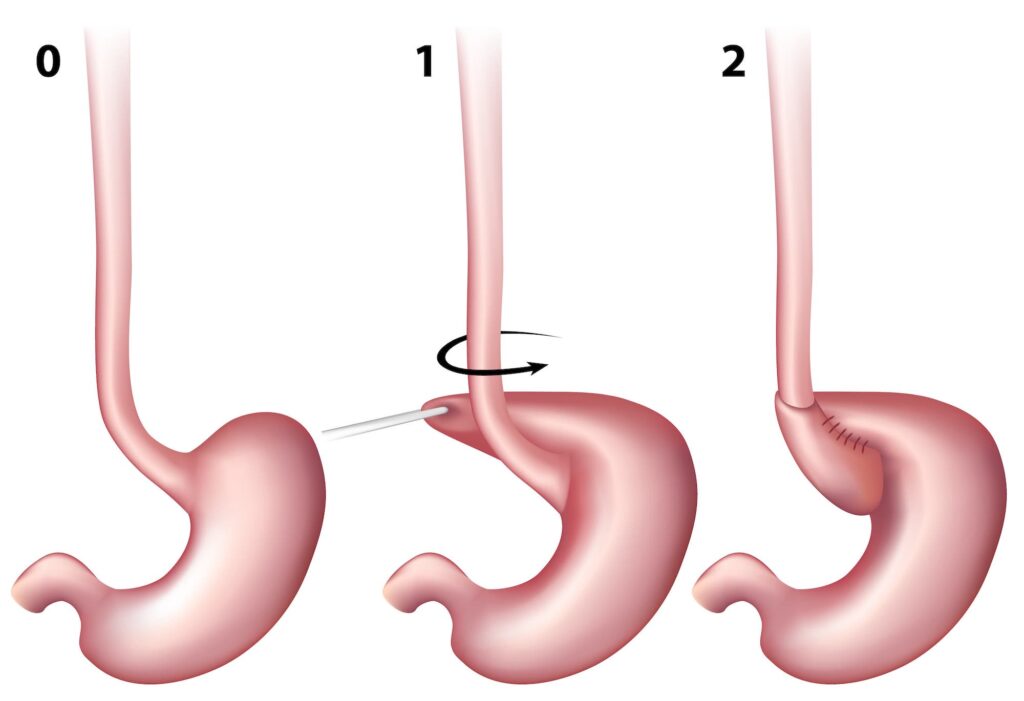
Le geste chirurgical contient 2 étapes:
- La partie de l’estomac qui est montée dans le thorax (hernie hiatale) est ramenée en position normale dans le ventre. Ensuite, le trou par lequel l’estomac était remonté est fermé à l’aide d’un fil.
- La partie haute de l’estomac, appelée « fundus », est utilisée pour être enroulée autour de la partie basse de l’oesophage, comme une cravate. On parle de FUNDO- plicature. Cette valve se gonfle d’air et empêche les remontées acides.
Je réalise l’opération en hôpital de jour ou en séjour d’une nuit, la chirurgie étant une procédure sans ouverture de l’estomac et donc sans risque.
Le montage chirurgical est efficace dans plus de 95% des cas. Il permet la disparition des symptômes de reflux et l’arrêt complet des traitements médicamenteux.
Les douleurs sont minimes, la durée d’arrêt de travail est d’une semaine. Par contre, les efforts abdominaux doivent être limités le premier mois (p ex: porter des charges, faire du sport, pousser pour aller à selle, ..)
La reprise de l’alimentation est immédiate, dès le soir de l’opération.
La difficulté à la déglutition est pratiquement systématique au début du fait de la transformation de l’anatomie et de l’inflammation des tissus opérés. Les aliments empruntaient un boulevard alors que maintenant il y a un « entonnoir » qui va progressivement s’élargir et permettre une alimentation normale.
Il est donc important, au début, d’apporter une attention particulière au moment des repas : de bien mâcher, faire des petites bouchées puis progressivement en fonction de l’amélioration des troubles les repas deviennent normaux. Il faut souvent entre 2 et 3 mois pour retrouver des sensations normales. Pendant cette période, les repas pris trop rapidement ont toutes les chances de favoriser les sensations de blocages.
Certains conseils sont donnés pour assurer un confort optimal pendant cet intervalle postopératoire:
- Débuter par une alimentation liquide, puis élargir progressivement vers un régime ordinaire, pris par petites bouchées, bien mastiquées. Les repas sont fractionnés en 4 à 6 prises/jour.
- Eviter de boire 30 minutes avant et après le repas. Tant que possible, éviter les boissons gazeuses.
- Réduire la consommation des substances qui diminuent le tonus du sphincter anti- reflux tels que l’alcool, la caféine mais aussi le tabac.
- Modérer la prise d’aliments ralentissant la vidange gastrique (fritures, épices, chocolat, pain très frais, café au lait ou lait à jeun, concombre, oignons crus, ail, poivrons, agrumes, cornichons,...)
- Eviter, les deux premiers mois, les aliments indigestes et fibreux comme certaines viandes (carbonade, steak,...) et légumes (crudités, asperges,...)
D’autres inconvénients peuvent survenir, comme après toute intervention chirurgicale. Elles sont sans conséquence et n’empêchent pas de reprendre une vie et une activité normales :
- Une petite distension du ventre liée à l’injection de C02 et à la dissection.
- Des inconforts aux épaules liées aussi aux gaz utilisés pour la laparoscopie. Elles ne sont pas systématiques et disparaissent après 48h.
- une sensibilité au niveau des incisions, voire un éventuel hématome. Cette gêne sera essentiellement présente lors des efforts musculaires et disparaitra spontanément. Les incisions sont de petite taille (1 cm). Leur cicatrisation est rapide.
- des troubles digestifs : inconfort alimentaire, hocquet, ballonnement abdominal, transit rapide. Il se rencontrent au début et disparaissent en général progressivement.
- Petite particularité: il est difficile de vomir ou de roter après une intervention de Nissen. Ce phénomène est lié à l’efficacité de la valve anti-reflux. Il explique aussi pourquoi après l’opération les gaz et les ballonnements sont, au début, un peu plus fréquents.
- un dumping syndrome, c’est à dire des malaises au moment des repas, surtout au repas de midi, avec sueurs, bouffées de chaleur, céphalées, diarrhée obligeant le patient à s’allonger une demi-heure, est de survenue exceptionnelle. L’amélioration passe par une fragmentation des repas et une alimentation riche en fibres.
- une perte de poids (en moyenne 5 kilos) est observée après l’opération, liée à l’alimentation souvent moins abondante au début.
Au long cours
Je réalise l’opération en hôpital de jour ou en séjour d’une nuit, la chirurgie étant une procédure sans ouverture de l’estomac et donc sans risque.
Le montage chirurgical est efficace dans plus de 95% des cas. Il permet la disparition des symptômes de reflux et l’arrêt complet des traitements médicamenteux.
Les douleurs sont minimes, la durée d’arrêt de travail est d’une semaine. Par contre, les efforts abdominaux doivent être limités le premier mois (p ex: porter des charges, faire du sport, pousser pour aller à selle, ..)
La reprise de l’alimentation est immédiate, dès le soir de l’opération.
La difficulté à la déglutition est pratiquement systématique au début du fait de la transformation de l’anatomie et de l’inflammation des tissus opérés. Les aliments empruntaient un boulevard alors que maintenant il y a un « entonnoir » qui va progressivement s’élargir et permettre une alimentation normale.
Il est donc important, au début, d’apporter une attention particulière au moment des repas : de bien mâcher, faire des petites bouchées puis progressivement en fonction de l’amélioration des troubles les repas deviennent normaux. Il faut souvent entre 2 et 3 mois pour retrouver des sensations normales. Pendant cette période, les repas pris trop rapidement ont toutes les chances de favoriser les sensations de blocages.
La vésicule biliaire
À quoi sert la vésicule biliaire ?
A quoi sert la vésicule biliaire et pourquoi fait-on des calculs?
La vésicule est située sous le foie, en haut à droite de l’abdomen, et mesure environ 10 cm.
Le foie sécrète la bile et celle-ci est emmagasinée dans la vésicule.
La vésicule a donc un rôle de ‘stockage’.
La bile est composée d’eau, de sels biliaires et de cholestérol. Elle est de couleur jaune-verte.
Lors des repas, la vésicule se contracte et décharge la bile dans le tube digestif pour faciliter la digestion des graisses.
Du fait de son rôle de réservoir, lorsque la bile stagne dans la vésicule, il existe des phénomènes chimiques provoquant la formation de cristaux de bile qui vont augmenter progressivement de taille pour former des petites pierres, appelées calculs (ou lithiase). Ces calculs peuvent ressembler à du sable, ou bien être plus gros, jusqu’à plusieurs centimètres de diamètre.
La présence de calculs biliaires est très fréquente chez l’adulte : 20% de la population présente des calculs biliaires.
Cependant, la présence de calculs dans la vésicule ne justifie pas une intervention chirurgicale : en effet, pour dix patients présentant des calculs, seulement deux vont présenter des symptômes (20%).
C’est pourquoi une intervention n’est justifiée que chez les patients symptomatiques.
Quelles sont les maladies de la vésicule ?
Souvent, les calculs vésiculaires sont découverts par hasard à l’échographie et ne sont pas symptomatiques. Aucune surveillance n’est nécessaire.
Il existe plusieurs types de symptômes évoquant une maladie de la vésicule biliaire:
La colique hépatique
La colique hépatique est une douleur liée à la présence de calculs dans la vésicules.
La zone sensible est située dans la partie supérieure de l’abdomen (à droite ou au milieu), et peut irradier dans le dos. Des nausées ou vomissements sont parfois associés.
Classiquement, la colique survient le soir, quelques heures après un repas riche. La douleur dure quelques heures, et il n’existe pas de fièvre.
La douleur s’atténue lors de la prise de dafalgan et buscopan. Il est utile de rester à jeûn en attendant la visite du médecin.
Le diagnostic repose sur l’examen clinique, la prise de sang et l’échographie.
Le traitement
Dans ce cas, une ablation chirurgicale programmée de la vésicule est conseillée. Pourquoi faut-il opérer ?
- Il n’existe pas de traitement médicamenteux qui dissolve les calculs.
- En cas de récidive, celle-ci peut-être plus grave, et peut par exemple provoquer une pancréatite aigue ou une angiocholite dont le traitement est plus complexe que celui d’une simple colique hépatique.
Il est admis et recommandé que tout calcul biliaire symptomatique doit être traité par une ablation de la vésicule.
L’hydrops vésiculaire et la cholecystite aigue
Si un calcul de grande taille bloque la sortie de la vésicule, celle-ci s’engorge et gonfle. Sa paroi s’épaissit, la douleur devient permanente. On parle d’hydrops.
Au stade suivant, la vésicule s’infecte et contient du pus. De la température apparait. On parle de cholecystite.
Le traitement
Ici, la chirurgie est réalisée soit en urgence, soit après traitement antibiotique.
L’angiocholite et la pancréatite
Lorsque les calculs sont de petite taille (millimétriques), ils sont plus dangereux.
En effet, ils risquent de migrer plus facilement dans les canaux biliaires. Ces canaux biliaires relient le foie et la vésicule à l’intestin.
Si des calculs bloquent l’évacuation de la bile dans ces tuyaux, des symptômes graves apparaissent: douleur, fièvre, jaunisse. Ce sont les signes de l’angiocholite ou encore de pancréatite biliaire.
Ces situations nécessitent une prise en charge urgente en unité d’hospitalisation ou aux soins intensifs.
Le traitement
L’action combinée d’un gastroentérologue et d’un chirurgien sont nécessaires pour traiter ces affections gravissimes.
Comment opère-t-on les calculs de la vésicule ?
Ablation de la vésicule
L’ablation de la vésicule, appelée cholécystectomie, est réalisée par chirurgie mini-invasive (laparoscopie), c’est à dire en gonflant le ventre avec un gaz et en opérant par 4 petites plaies. Ce type d’opération nécessite une anesthésie générale.
Le principe est simple :
Je coupe le canal qui relie la vésicule aux canaux du foie. Ce canal, appelé canal cystique, est sectionné entre deux clips. Je décolle la vésicule du bord inférieur du foie afin de l’extraire avec son contenu (calculs). La vésicule est sortie par une des petites plaies de façon assez aisée grâce à son caractère distensible (comme une chaussette que l’on tire). La vésicule est d’emblée envoyée en analyse microscopique et les calculs qu’elle contient vous sont éventuellement remis.
L’intervention programmée dure moins d’une heure et peut être réalisée en hôpital de jour ou en séjour d’une nuit.
Lors des premiers jours postopératoires, on peut ressentir une gêne au niveau de la zone opérée ou des petites plaies, ce qui est normal. Cette intervention est assez peu douloureuse.
Les plaies opératoires sont peu visibles. Il n’y a pas de soins infirmiers nécessaires. Les douches sont autorisées mais pas de bain avant 10 jours.
L’interruption de travail est d’environ 10 jours.
Il est conseillé d’éviter les efforts physiques lourds ou activités sportives pendant 15 jours.
La consultation postopératoire permet de s’assurer de l’absence d’anomalie suite à l’opération et vérifier la bonne cicatrisation des plaies. Vous obtiendrez les résultats de l’analyse microscopique de votre vésicule.
Ce rendez-vous est fixé environ 2 semaines après l’intervention.
Le colon
Diverticulose & diverticulite du colon
Diverticulose & diverticulite du colon
Les diverticules du colon sont des petites poches situées sur le colon, dans lesquelles des résidus de matières fécales peuvent se bloquer et entrainer une inflammation du colon et/ou un saignement.
Il sont situés le plus souvent au niveau du colon sigmoïde (situé dans la bas du ventre) et sont très fréquents à l’âge adulte (35% des adultes environ, augmentant avec l’âge).
Les diverticules s’associent à des troubles fonctionnels intestinaux (gène ou crampes abdominales, transit modifié, ballonnements, parfois saignement extériorisé par l’anus ) mais sont le plus souvent silencieux et simplement découverts lors d’une colonoscopie de dépistage.
La diverticulose simple se traite médicalement: régime riche en fibres et laxatifs si besoin.
Il sont bénins, ne se transforment jamais en cancer et ne nécessitent une intervention chirurgicale que si ils occasionnent des symptômes non contrôlables par les traitements médicamenteux.
Quels sont les risques d’un colon présentant des diverticules et quand faut-il opérer?
DIFFERENTES PATHOLOGIES PEUVENT ETRE INDUITES EN CAS DE DIVERTICULES DU COLON :
- Diverticulite aigue simple : inflammation colique en regard du diverticule. Le traitement est médical, par antibiotiques. Traitement chirurgical en cas de diverticulite récidivante.
- Diverticulite perforée : perforation du colon, responsable d’un péritonite avec intervention chirurgicale en urgence.
- Diverticulite aigue abcédée : abcès autour du colon, avec risque de perforation, nécessitant un traitement variable selon les cas (pose d’un drain par le radiologue, chirurgie, antibiotiques)
- Diverticulite aigue occlusive : l’inflammation des diverticules est responsable d’un rétrécissement du colon responsable d’une occlusion intestinale aigüe qui nécessite une intervention en urgence.
- Fistule digestive : diverticule s’étant perforé dans un organe voisin comme la vessie, ou le vagin. Sa prise en charge requiert une intervention chirurgicale.
- Hémorragie diverticulaire : saignement dû à l’érosion d’un petit vaisseaux sanguin dans le diverticule. Le traitement est le plus souvent endoscopique (par colonoscopie, sous anesthésie)
Une colonoscopie sera toujours nécessaire afin d’éliminer un cancer colorectal.
Le traitement chirurgical des complications des diverticules s’appelle la sigmoidectomie (ablation du colon sigmoïde).
Référez-vous, plus bas, au traitement chirurgical des pathologies du colon. Les généralités y sont décrites.
La chirurgie du colon
La chirurgie du colon peut être réalisée pour une tumeur du colon, pour un polype hémorragique, pour une maladie diverticulaire, pour les complications d’un colon trop long (volvulus, constipation)., pour une perforation lors d’une endoscopie, pour de l’endométriose,… les raisons sont multiples, les grands principes de la chirurgie sont ici exposés.
La chirurgie du colon nécessite certains examens préopératoires:
- une prise de sang
- un scanner abdominal
- une éventuelle radiographie du colon (appelée lavement baryté)
- une colonoscopie
- En cas de maladie tumorale, d’autres examens sont réalisés afin d’exclure toute propagation externe du cancer (métastases).
L’intervention du colon se prépare avec un régime sans fibres, dit ‘sans résidus’.
Il n’y a pas de préparation de l’intestin par des laxatifs.
Vous serez hospitalisé(e) le jour de l’intervention ou la veille, un repas normal est autorisé 6 heures avant l’anesthésie et l’absorption de liquides clairs (un jus de pomme par exemple) est recommandé 3 heures avant.
Je réalise le plus souvent cette opération par coelioscopie, c’est à dire par des petites incisions permettant l’introduction d’une caméra et d’instruments dans l’abdomen. C’est un élément essentiel à la Récupération Améliorée après Chirurgie (RAC) pour laquelle je suis particulièrement engagée à DELTA.
Cette prise en charge comporte une vingtaine de mesures avant, pendant et après la chirurgie, qui permettent de réduire les complications post-opératoires de moitié et de raccourcir la période de récupération afin d’autoriser un retour plus précoce au domicile (endéans les 3-4 jours).
La Hernie ventrale
Qu'est-ce qu'une hernie ventrale ?
Il s’agit d’une brèche de la paroi abdominale.
A travers cet orifice, le contenu du ventre se faufile et apparait sous forme d’un bombement sous la peau.
Une hernie est facile à reconnaitre. Elle augmente parfois de taille en position debout ou lors d’efforts.
Selon l’endroit où elle apparait, elle porte des noms différents :
- Au niveau du nombril, on parle d’hernie ombilicale.
- Entre le nombril et le sternum, on parle d’hernie épigastrique.
- Sur le flanc, on parle d’hernie latérale (hernie de Spiegel).
- Au niveau d’une ancienne cicatrice, on parle d’éventration.
Quelles sont les causes ?
Une hernie peut être présente dès la naissance, on parle d’hernie congénitale. Il s’agit notamment de la hernie ombilicale. Parfois, elle apparait plus tardivement.
Les efforts de pression sur les muscles abdominaux favorisent son apparition:
- Effort physique (port de charge lourde).
- Effort de poussée pour aller à selle ou pour uriner.
- Effort de toux.
- Prise de poids.
Un autre type d’hernie se manifeste lui sur d’anciennes cicatrices. La cause est un manque de cicatrisation des muscles. On parle d’éventration.
Une hernie ne s’améliore pas avec le temps, au contraire, elle grandit en taille.
La chirurgie est le seul traitement efficace.
Quand opère-t-on une hernie ?
La chirurgie est indiquée quand la hernie est symptomatique.
La hernie dite « réductible » est une indication de chirurgie programmée.
La hernie se manifeste par une gène locale, le plus souvent occasionnelle, parfois permanente.
Elle est plus visible en position debout ou lors d’un effort de poussée et disparait lorsque l’on appuie dessus ou lorsque l’on se couche.
La hernie dite « irréductible » est une indication de chirurgie (semi)urgente.
Avec le temps, la hernie s’élargit et des éléments peuvent s’y coincer et s’enflammer. Elle ne disparait plus au repos et la douleur devient quotidienne. Le plus souvent, le contenu étranglé est de la graisse et la chirurgie est semi-urgente.
Parfois, de l’intestin peut s’y coincer, les symptômes sont alors ceux d’une occlusion intestinale (ballonnement, nausées, vomissements).
L’indication chirurgicale est urgente car le risque de nécrose de l’intestin est réel.
Quels sont les traitements chirurgicaux des hernies ventrales ?
Le principe de la chirurgie est de refouler le contenu abdominal à sa place et de refermer l’orifice de faiblesse musculaire (ou orifice herniaire). Plusieurs choix sont possibles:
La laparotomie
- Incision de la paroi abdominale, sous anesthésie générale ou péridurale.
- Refoulement du contenu de la hernie dans le ventre
- Mise en place d’un filet recouvrant l’orifice de la paroi abdominale et accroché devant les muscles (technique de Lichtenstein)
- Ou fermeture solide des muscles abdominaux par des fils (technique de Shouldice).
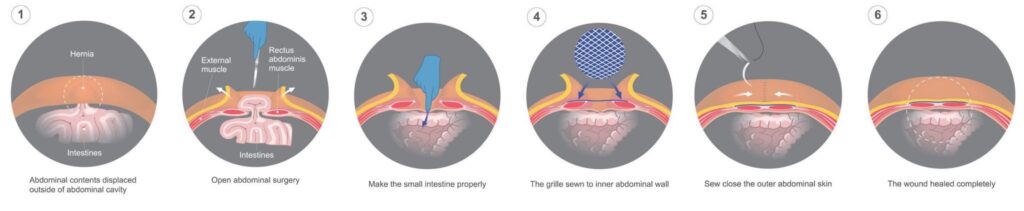
La laparoscopie
Dans ce cas, la chirurgie est réalisée par trois petits trous via lesquels je dispose des instruments.
- Pour me permettre travailler dans le ventre, je le gonfle d’un gaz.
- Les muscles abdominaux doivent être relâchés pour permettre au ventre de gonfler. Cette chirurgie nécessite donc d’emblée une anesthésie générale.
- Autre particularité de cette technique: le placement d’un filet est constant.
Celui-ci recouvre l’orifice de la paroi abdominale. Il est accroché, par l’intérieur de la cavité abdominale, derrière les muscles auxquels il est fixé. Sa surface est anti-adhésive afin de ne pas gêner les intestins.
Comment choisir ?
Le choix de la technique dépend de nombreux facteurs, dont notamment la taille et la localisation de la hernie, les éventuelles chirurgies antérieures au niveau de la paroi abdominale, l’âge du patient, l’état de santé générale, les efforts physiques liés au métier ou à l’activité physique, … ceci est donc décidé en consultation.
L’anesthésie choisie est le plus souvent une anesthésie générale. La durée opératoire varie entre 30 min et 2 heures. En cas d’éventration, une abdominoplastie peut être conseillée pour un meilleur résultat esthétique.
Conseils généraux en cas de cure d’hernie ventrale
Les examens préopératoires sont simples: échographie (parfois scanner) de la paroi abdominale, prise de sang, électrocardiogramme.
Il est conseillé de traiter, avant l’opération, les causes possibles de la hernie (toux chronique, constipation avec efforts de poussée importants, obésité, …) et de réduire les efforts physiques.
La chirurgie est réalisée en one day ou one night la plupart du temps.
L’intervention n’est pas douloureuse, de simples antidouleurs suffisent la première semaine. Il n’y a pas de soins de plaie. Les douches sont autorisées.
Les positions assises prolongées et les accroupissements sont à limiter les 15 premiers jours. Ce temps est nécessaire pour solidifier définitivement la région.
L’incapacité est de courte durée: 10 à 15 jours pour le travail, quatre semaines pour le sport. Il est préférable de respecter le délai d’une semaine d’arrêt pour certaines activités (conduite de véhicules, rapports sexuels, …).
Si l’on respecte la réduction des efforts physiques le premier mois, le taux de récidive est très bas (moins de 0,5%).
Deux rendez-vous postopératoires sont programmés: le premier 15 jours après l’opération pour vérifier les plaies et la solidité de la cure chirurgicale, le deuxième après 1 mois afin de donner le feu vert pour la reprise d’une activité physique.
L’anesthésie choisie est le plus souvent une anesthésie générale. La durée opératoire varie entre 30 min et 2 heures. En cas d’éventration, une abdominoplastie peut être conseillée pour un meilleur résultat esthétique.
Quelles complications peuvent survenir ?
Les risques liés à une cure d’hernie sont relativement rares. Il est cependant nécessaire d’en prendre connaissance.
Comme pour toute autre intervention chirurgicale, la précision du geste du chirurgien, le respect de l’hygiène et des conseils postopératoires permettent de rendre ces risques quasi inexistants.
- Une récidive herniaire peut survenir, soit immédiatement, soit après plusieurs années. L’éviction des efforts importants doit être respectée le premier mois; La prise de poids, la toux ou la constipation chronique sont à traiter préventivement.
- Un hématome peut apparaitre localement. Il nécessite rarement une reprise chirurgicale of s’il concerne les vaisseaux principaux de la paroi abdominale, appelés vaisseaux épigastriques. Ceux-ci sont alors coagulés ou clippés après rinçage de la cavité abdominale.
- Un sérome (accumulation de liquide clair, naturel) est fréquent lorsque les hernies sont de grande taille. Parfois un drain est laissé en place afin d’éviter sa formation. En cas de sérome, des ponctions-vidanges en consultation sont nécessaires. C’est aussi la raison pour laquelle les larges hernies ou éventrations nécessitent le port d’une gaine abdominale pour une durée de 1 mois. Cette gaine est fournie lors de l’opération.
- Une douleur sur les fils ou agrafes, traitée par simples antalgiques en attendant la résorption du matériel.
- Une blessure des structures contenues dans la hernie (intestin, vaisseaux, ..) peut survenir, mais est exceptionnelle.
La Hernie Inguinale (de l'aine)
Qu'est-ce qu'une hernie l'aine ou hernie inguinale ?
Une hernie survient quand les couches internes des muscles abdominaux s’affaiblissent à un endroit.
Cette situation peut être congénitale ou se développer au fil du temps. Certains événements favorisent l’apparition d’hernie: un effort important, une grossesse, une prise de poids ou une perte importante de poids, …
Dans cette zone musculaire affaiblie, les parties internes de l’abdomen peuvent passer et former un renflement sous la peau.
La paroi du ventre est constituée de trois couches de muscles abdominaux. Ces couches peuvent s’écarter avec le temps à certains endroits, notamment au niveau de l’aine, et former de véritables trous.
Cette zone de faiblesse, souvent circulaire, est bien visible de l’intérieur du ventre, lorsque l’on procède à la chirurgie.
Si on observe cet orifice par l’extérieur du ventre, il se manifeste par un bombement sous la peau. Ceci est d’autant plus marqué que le patient est en position debout ou fait un effort de pression abdominale, par exemple en toussant.
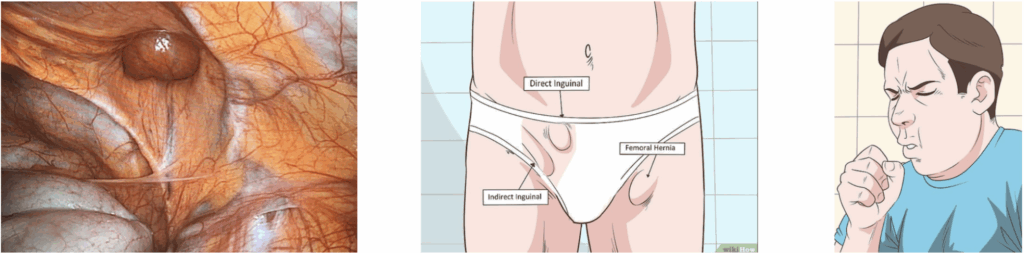
Une hernie ne disparait pas d’elle-même. Renforcer les muscles abdominaux par des exercices ou porter des gaines de soutient ne permettent pas de guérir le patient.
Quelles sont les symptômes de la hernie ?
Le plus souvent, le patient signale une boule qui apparait en position debout, accompagnée parfois d’une gène locale.
La hernie grandit progressivement en taille avec le temps, jusqu’à devenir assez large pour que de la graisse s’y coince. Elle devient alors sensible de façon plus constante, même en position couchée et au repos. Lorsque le tissu graisseux s’enflamme dans la hernie, elle devient douloureuse. On parle d’hernie étranglée, ceci est une indication chirurgicale semi-urgente.
Lorsque la hernie est de grande taille (> 2 cm), de l’intestin peut s’y insinuer et causer des nausées ou des ballonnements. La chirurgie est alors urgente.
Comment fait-on le diagnostic?
Le plus souvent, le patient signale une boule qui apparait en position debout, accompagnée parfois d’une gène locale.
La hernie grandit progressivement en taille avec le temps, jusqu’à devenir assez large pour que de la graisse s’y coince. Elle devient alors sensible de façon plus constante, même en position couchée et au repos. Lorsque le tissu graisseux s’enflamme dans la hernie, elle devient douloureuse. On parle d’hernie étranglée, ceci est une indication chirurgicale semi-urgente.
Lorsque la hernie est de grande taille (> 2 cm), de l’intestin peut s’y insinuer et causer des nausées ou des ballonnements. La chirurgie est alors urgente.
Quelle intervention en cas d'hernie inguinale ?
L’opération peut être réalisée de deux manières: soit par trois mini-incisions et un système de caméra (laparoscopie), soit par incision classique de la peau (laparotomie).
L’orifice de faiblesse musculaire est le plus souvent fermé à l’aide d’un filet de renforcement couvrant, mais une réparation sans filet est parfois choisie (fermeture simple du muscle)
- L’opération est généralement effectuée sous anesthésie générale, mais une péridurale convient pour certains cas.
- L’opération est réalisée en hôpital de jour, mais un séjour d’une nuit est parfois proposé pour le confort du patient.
- Le choix de la technique dépend de nombreux facteurs, dont notamment la taille et la localisation de la hernie, l’atteinte d’une seule aine ou des deux, les éventuelles chirurgies antérieures au niveau de la paroi abdominale, l’âge du patient, l’état de santé générale, les efforts physiques liés au métier ou à l’activité physique du patient, …
Les examens préopératoires sont simples: une échographie de la paroi abdominale, un bilan sanguin récent, un électrocardiogramme et une visite chez l’anesthésiste.
L’intervention n’est pas douloureuse, de simples antidouleurs suffisent la première semaine. Il n’y a pas de soins de plaie. Les douches sont autorisées.
Les positions assises prolongées et les accroupissements sont à limiter les 15 premiers jours. Ce temps est nécessaire pour que le filet de renforcement se fixe aux muscles et solidifie définitivement la région.
L’incapacité est de courte durée: 10 à 15 jours pour le travail, quatre semaines pour le sport. Il est préférable de respecter le délai d’une semaine d’arrêt pour certaines activités (conduite de véhicules, rapports sexuels, …).
Deux rendez-vous postopératoires sont programmés: le premier 15 jours après l’opération pour vérifier les plaies et la solidité de la cure chirurgicale, le deuxième après 1 mois afin de donner le feu vert pour la reprise d’une activité physique.
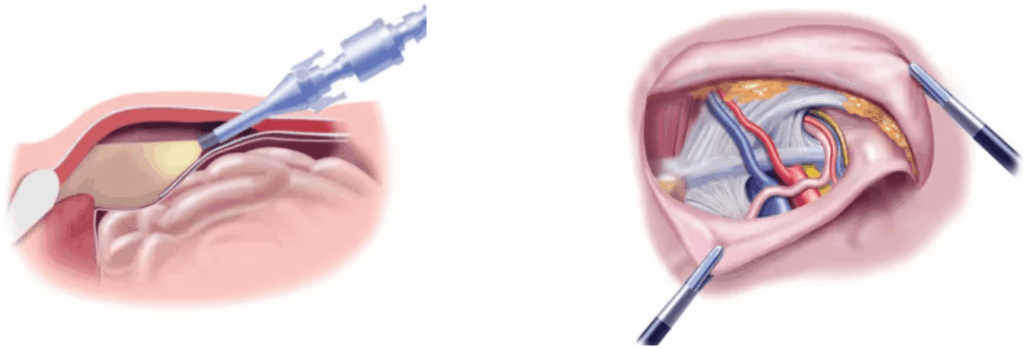
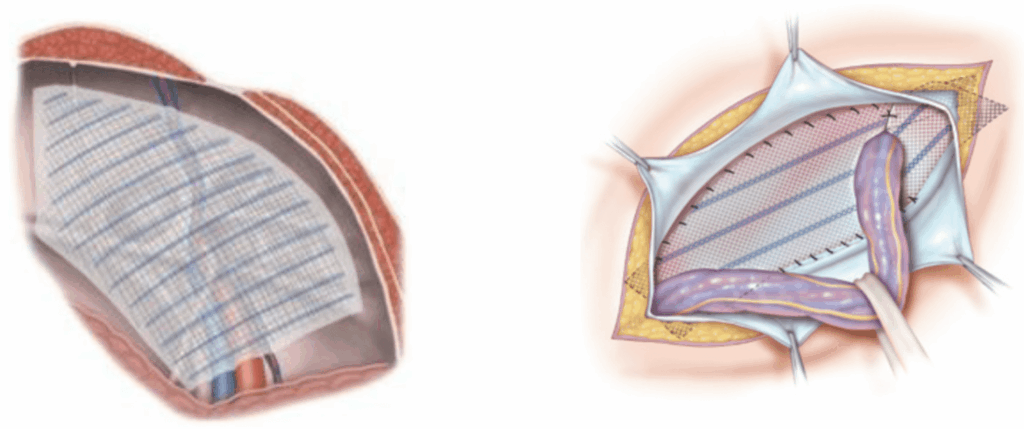
Quelles complications peuvent survenir ?
Les risques liés à une cure d’hernie sont relativement rares. Il est cependant nécessaire d’en prendre connaissance.
Comme pour toute autre intervention chirurgicale, la précision du geste du chirurgien, le respect de l’hygiène et des conseils postopératoires permettent de rendre ces risques quasi inexistants.
- Un hématome peut apparaitre localement. Il nécessite rarement une reprise chirurgicale of s’il concerne les vaisseaux principaux de la paroi abdominale, appelés vaisseaux épigastriques. Ceux-ci sont alors coagulés ou clippés après rinçage de la cavité abdominale.
- L’opération est réalisée en hôpital de jour, mais un séjour d’une nuit est parfois proposé pour le confort du patient.
- Le choix de la technique dépend de nombreux facteurs, dont notamment la taille et la localisation de la hernie, l’atteinte d’une seule aine ou des deux, les éventuelles chirurgies antérieures au niveau de la paroi abdominale, l’âge du patient, l’état de santé générale, les efforts physiques liés au métier ou à l’activité physique du patient, …
Chirurgie d’un jour ou d’une nuit?
Cette intervention est souvent possible en chirurgie ambulatoire (one Day).
Une hospitalisation d’une nuit sera réservée aux cas particuliers suivants:
- antécédents cardiorespiratoires lourds
- patient sous anticoagulants.
- hypertrophie de la prostate avec risque de rétention urinaire
- patient avec antécédent chirurgical dans la région opérée
En pratique, comment cela se passe-t-il ?
| Étape | Consignes |
|---|---|
| La veille | Douche avec un savon désinfectant, rasage délicat (abdomen et pubis pour les hommes, pubis pour les femmes), repas léger et rester à jeun à partir de minuit. |
| 2h avant l’opération | Entrée dans le service, douche avec savon désinfectant, bas de contention, relaxant (type xanax). |
| Descente au bloc | Avoir uriné AVANT de descendre. |
| Opération | Durée variable de 1 à 1h30 selon que la hernie est unilatérale ou bilatérale. |
| Opération + 2h | Lever précoce, eau, surveillance de votre miction. |
| Opération + 3h | Repas léger ou collation. |
| Soir (18h) ou lendemain (Avant 10h) (selon que la chirurgie est en one day ou one night) |
Sortie avec un rapport d’hospitalisation, des prescriptions électroniques, un certificat. Pas de soins infirmiers. |
Urgences
Parmi les urgences digestives, les plus fréquentes sont:
1. Les urgences infectieuses (douleurs, températures)
- Appendicite
- Péritonites (ulcère perforé, diverticulite, colon perforé)
- Abcès anal
2. Les urgences occlusives (douleurs, ballonnements, nausées, vomissement)
- Hernie étranglée
- Occlusion du petit intestin
- Occlusion du gros intestin
3. Les hémorragie (perte de sang dans les selles ou dans les vomissements)
4. Les urgences traumatiques (rate, foie,…)
Appendicite
Qu'est-ce qu'une appendicite ?
Appendicite aïgue
L’appendice est situé à la jonction entre le petit et le gros intestin, dans le quadrant inférieur droit du ventre. Son rôle est d’assurer l’immunité de notre corps mais il n’est pas nécessaire d’avoir un appendice pour combattre les infections. L’ablation de l’appendice ne diminuera pas les défenses du patient, d’autres organes jouent également cette fonction et prendrons le relais.
Parfois, une selle indurée (voire calcifiée) peut bloquer l’abouchement de l’appendice, on parle de stercolite. Ceci crée une inflammation locale et dans un premier temps la paroi de l’appendice va s’épaissir. Les bactéries vont se multiplier dans l’organe et dilater l’appendice, par accumulation de pus. Le stade suivant est soit la formation d’un abcès, soit la perforation. On parle alors de péritonite.
Comment fait-on le diagnostic d'appendicite ?
Les symptômes
Quelle est la chirurgie pratiquée en cas d'appendicite ?
L’appendicectomie (ou ablation de l’appendice) par laparoscopie est la chirurgie d’urgence digestive la plus fréquente.
Les avantages de la laparoscopie:
- Moins de douleur postopératoire
- Peut raccourcir le séjour à l'hôpital (24h à 48h)
- Peut entraîner un retour plus rapide à la fonction intestinale (transit)
- Retour plus rapide à une activité normale (7-10 jours d'arrêt en moyenne)
- Meilleurs résultats cosmétiques
Si j’estime qu’il est plus sûr de convertir la procédure laparoscopique en une procédure ouverte, il ne s’agit pas d’une complication, mais d’un bon jugement chirurgical. Ceci survient très rarement. Les facteurs susceptibles d’accroître la possibilité de passer à la procédure «ouverte» peuvent inclure:
- Une histoire de chirurgie abdominale antérieure causant un tissu cicatriciel dense
- Incapacité à visualiser les organes
- Problèmes de saignement pendant l'opération
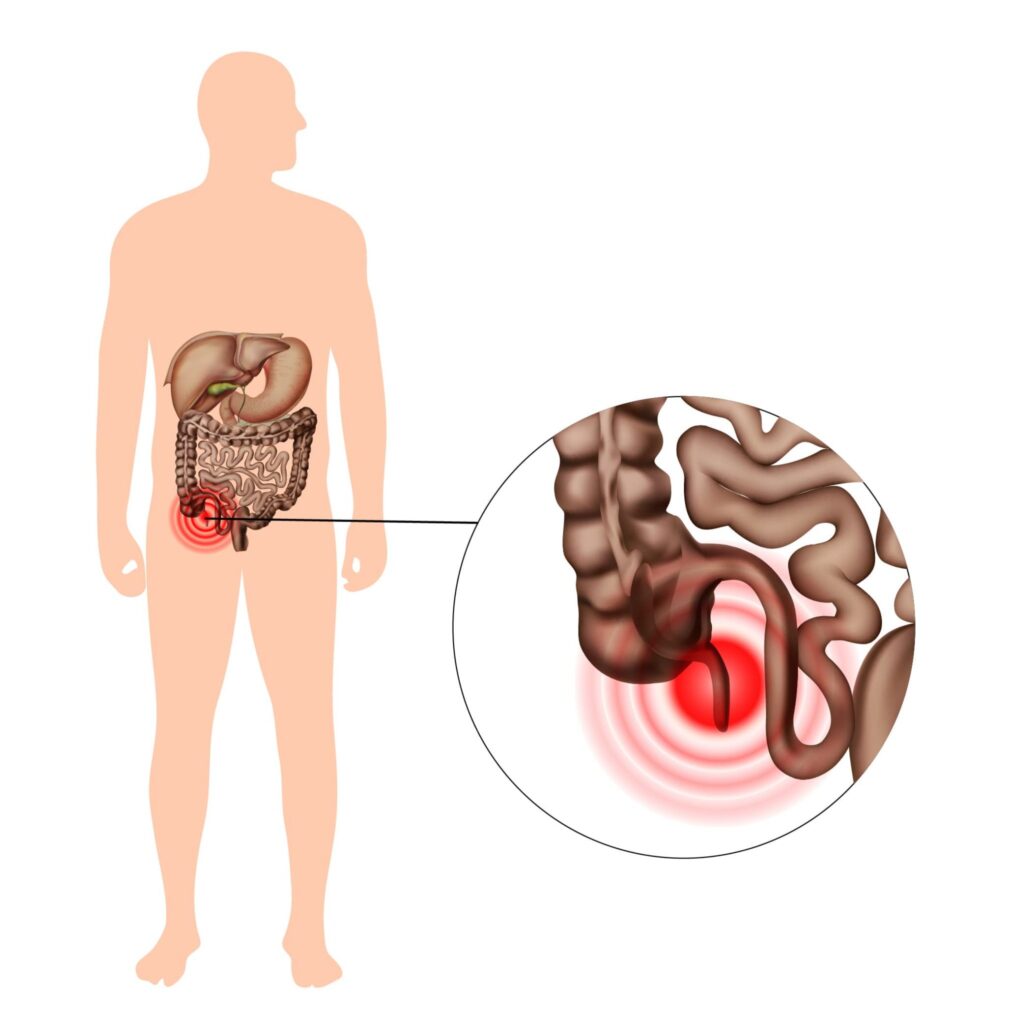

Quelles sont les complications possibles ?
Comme pour toute opération, il existe des risques de complications. Parmi celles-ci :
- Saignement
- Infection (abcès)
- Une fuite au bord du côlon où l'appendice à été enlevé
- Blessure aux organes adjacents tels que l'intestin grêle, l'uretère ou la vessie
Ces complications peuvent survenir de retour à domicile, c’est pourquoi il est important de suivre les signes suivants :
- Fièvre persistante, frissons
- Gonflement abdominal croissant
- Douleur qui n'est pas soulagée par vos médicaments
- Nausées ou vomissements persistants
- Essoufflement
- Suintement purulent d'une plaie (malodorant)
- Rougeur autour de l'une de vos incisions qui s'aggrave ou s'agrandit
- Vous êtes incapable de manger ou de boire des liquides


Ces complications peuvent survenir de retour à domicile, c’est pourquoi il est important de suivre les signes suivants :
